重要なお知らせ
子宮頸がん
目次
子宮頸がんとは
毎年、およそ1万人の日本人が子宮頸がんを発症します。
しかし、子宮頸がんは治療可能な病気であり、がんが早期に発見され治療されれば治癒する可能性は高いです。
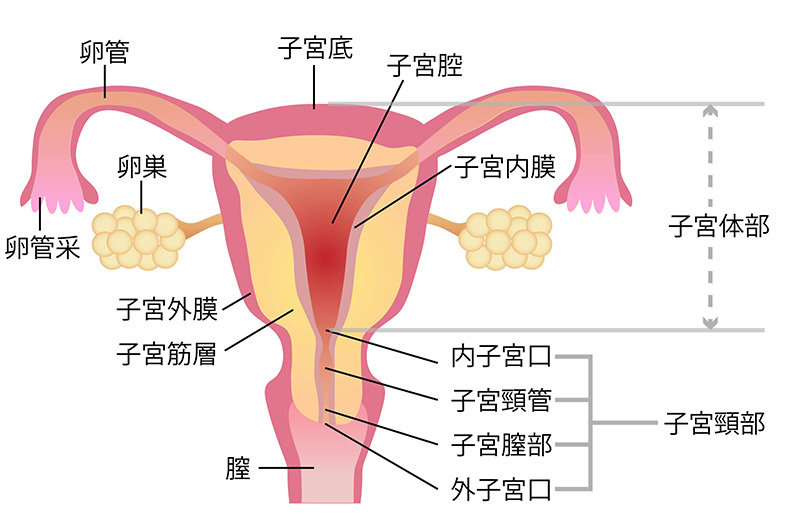
子宮頸部は主に2種類の細胞で構成されています。子宮頸部の外側の層は扁平上皮細胞と呼ばれる細胞で覆われています。
「子宮頸部の扁平上皮がん」とは、これらの細胞に影響を及ぼすがんの名称です。
子宮頸部には、子宮に通じる子宮頸管 (子宮頸管) の内側を覆う腺細胞 (円柱細胞とも呼ばれる) も含まれています。
これらの細胞もがんになる可能性があり、がんになると「子宮頸部腺がん」と呼ばれます。
扁平上皮がんと子宮頸部腺がんは異なる種類の細胞から発生しますが、初期段階では同様に治療されます。
子宮頸がんの危険因子
子宮頸がんのほとんどは、ヒトパピローマウイルス(HPV)と呼ばれるウイルスの感染によって引き起こされます。
HPVは、性交、オーラルセックス、アナルセックス、または性器領域に関わるその他の接触 (例:手と性器、口と性器の接触) を含む直接的な皮膚と皮膚の接触によって感染します。HPV感染は、コンジローマ (性器イボ) と呼ばれる非がん性疾患を引き起こすこともあります。
HPV感染は非常に一般的です。性的に活発な成人の約75~80%が50歳までに性器HPV感染を起こします。
HPVには多くの種類があり、体のさまざまな部位に影響を及ぼします。ほとんどのHPV感染は一時的なもので、体の免疫システムが効果的に感染を排除します。
子宮頸部とその周辺領域 (腟、外陰部、肛門) に感染するHPV型のうち、大半はがんを引き起こしません。
一部のHPV型は性器いぼを引き起こします。がんを引き起こすリスクが高い HPV型は、感染が持続するとがんを引き起こします。
子宮頸部HPV感染者の約10~20%は、2年後も感染が持続します。
子宮頸がんのその他の危険因子としては、喫煙や特定の病気、薬剤、HIV/AIDSなどによって引き起こされる免疫力の低下などがあります。
子宮頸がんの症状
通常、子宮頸がんは数年かけてゆっくりと進行します。がんによる症状がない場合もありますが、異常な腟出血や分泌物が現れることもあります。
これには、月経期間以外の腟出血、性交後の出血、閉経後の出血が含まれます。この出血は、少量の出血または大量出血の場合があります。
異常な性器出血は、がんとは関係のない他の多くの病気が原因となる場合があります。
異常な性器出血がある場合は、かかりつけの医師の診察を受けるようにしてください。
子宮頸がんの診断
子宮頸がんのスクリーニングには、子宮頸部細胞診とヒトパピローマウイルス (HPV) 検査を併用するのが一般的です。
子宮頸部細胞診で異常な細胞(異形成)が見つかった場合は、異形成を治療することで子宮頸がんを予防できるため、さらに検査を行う必要があります。子宮頸部の生検では、子宮頸部から小さな組織片を採取します。生検は、コルポスコピーと呼ばれる検査法を使用して、診察時に行われます。
コルポスコピーは、子宮頸部を拡大して見ることができます。これにより、医師は、肉眼だけでは見えない可能性のある子宮頸部の異常の位置、範囲、程度をよりよく見ることができます。
生検で採取した組織は、子宮頸がん細胞が存在するかどうか顕微鏡で調べられます。
場合によっては、生検のために子宮頸部をさらに切除する必要があります。生検の結果は通常、生検の実施後 1~2週間で得られます。
生検で子宮頸がんが見つかった場合は、女性生殖器系のがんを専門とする婦人科の医師(婦人科腫瘍医)に診てもらう必要があります。
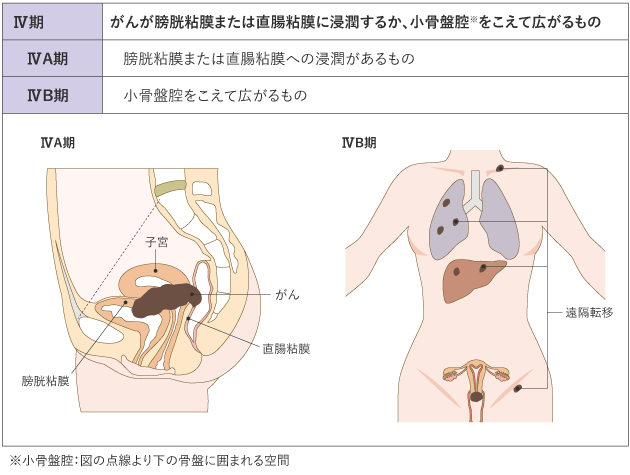
子宮頸がんのステージ分類
子宮頸がんと診断されたら、次にステージ(病期)を決定します。ステージは、がんの進行度を表すために使用します。
子宮頸がんのステージは、身体検査と画像検査の結果に基づいて決定します。子宮頸部、腟、子宮、卵巣の内診検査や直腸検査のほか、膀胱鏡検査で膀胱内、または大腸カメラで直腸内を調べて、がんがこれらの領域に転移しているかどうかを確認する検査も行われることがあります。
がんが骨盤外や他の臓器に転移していないかを検出するために、CT、PET/CT、またはMRI検査を行う場合があります。
子宮頸がんのステージは、以下の基準に基づいて決定されます。
- がんの大きさ
- がんが子宮頸部周囲の組織にどの程度深く浸潤しているか
- 腟、骨盤、膀胱、直腸、または局所リンパ節に癌の兆候がある場合
- がんが遠隔臓器(肝臓、肺、骨など)に転移している兆候がある場合
がんの進行の程度は、「病期(ステージ)」として分類します。病期は、ローマ数字を使って表記することが一般的です。子宮頸がんでは、治療開始前に病期を決定する進行期分類を用いていて、Ⅰ期〜Ⅳ期に分けられ、早期から進行するにつれて数字が大きくなります(表1)。
表1 子宮頸がんの進行期分類(日産婦2020、FIGO 2018)
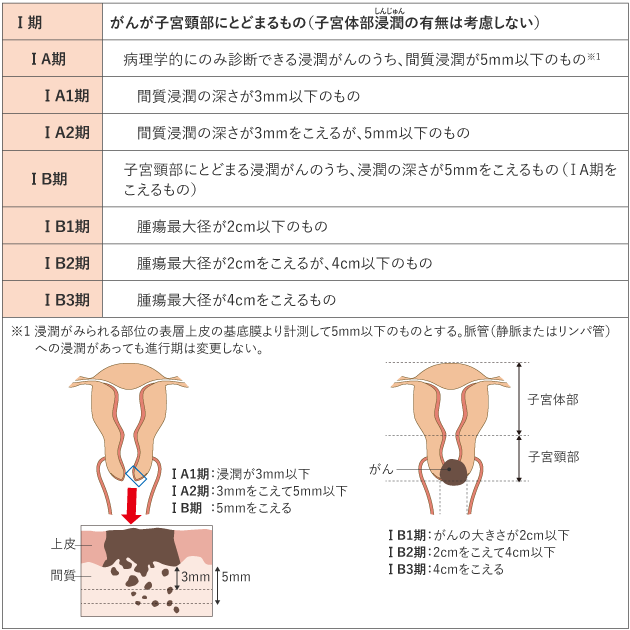
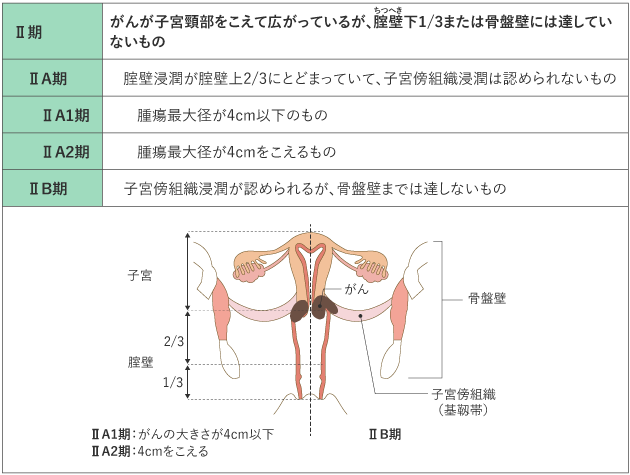
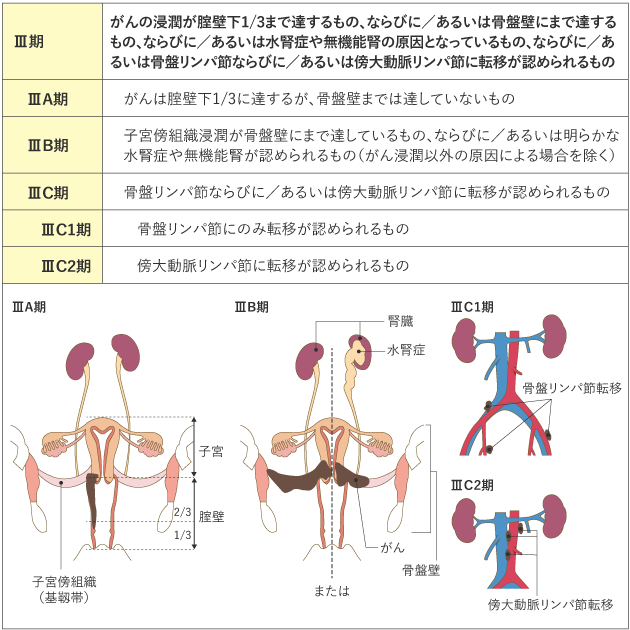
がん情報サービスが 日本産科婦人科学会,日本病理学会,日本医学放射線学会,日本放射線腫瘍学会編.
子宮頸癌取扱い規約 臨床編 第4版.p4-5,7-11.2020年,金原出版.より改変
子宮頸がんの治療のオプション
早期子宮頸がんの治療にはいくつかの選択肢があります。
治療に関する決定は、がんの進行度、年齢と健康状態、および患者さんの希望によって異なります。
子宮頸がんの初期段階で最も一般的な治療法は、広汎子宮全摘出術(子宮頸部、子宮、および子宮傍組織と呼ばれる周囲の組織の外科的切除)です。代替療法は放射線療法(RT)で、通常は化学療法と組み合わせて行われます。
子宮頸がんの最初期段階の患者の中には、子宮頸部円錐切除術または単純子宮全摘出術で治療できる人もいます。
単純子宮全摘出術では、子宮頸部と子宮は切除しますが、周囲の組織は切除しません。
これは、子宮筋腫など、子宮に影響を与える特定の非がん性疾患の治療に使用されるのと同じ手順です。
子宮摘出術または骨盤放射線療法を受けた後は妊娠できません。
子宮頸がんの初期段階の患者では、それほど侵襲的ではない治療(子宮頸部円錐切除術など)を受けることで妊娠できる場合があります。
広汎子宮全摘出術とリンパ節の評価 — 広汎子宮全摘出術は、子宮、子宮頸部、腟の一部、および子宮頸部と子宮の周囲の結合組織を切除する外科手術です。子宮頸がんの広汎子宮全摘出術では、必ずしも卵巣を切除する必要はありません。この決定は、年齢やその他の要因によって異なります。
広汎子宮全摘出術の際には、骨盤内のリンパ節、場合によっては腹部の上部のリンパ節が切除され、がんの広がりの有無を調べるために評価されます。
子宮頸がんの初期段階の患者には、手術に加えて追加の治療が必要な人もいます。
これには放射線治療や場合によっては化学療法が含まれることもあります。
手術中に切除した組織に、手術後にがんが再発するリスク要因が見られる場合、追加の治療が行われます。
リスク要因には、大きな腫瘍や深く浸潤した腫瘍、血管やリンパ管、周囲の組織 (子宮傍組織)、摘出した組織の縁 (端)、またはリンパ節にがん細胞が見つかること、などがあります。
放射線療法
放射線療法とは、高エネルギーX線を使用して癌細胞を殺すことです。放射線療法には、腔内照射法と外部放射線療法の2つの方法があります。
放射線療法の副作用には、腸や膀胱の機能への影響 (例: 頻尿)、腟の狭窄による性交痛、更年期障害などがあります。
化学療法
子宮頸がんの放射線療法を受ける人のほとんどは、外部放射線療法とともに化学療法を受けます (「同時化学放射線療法」と呼ばれる方法)。
化学療法薬は、がん細胞の増殖を阻止または遅らせる薬です。
化学療法は、子宮頸がん細胞に対する放射線療法の損傷効果を高める能力があります。
このように使用される化学療法薬は、「放射線増感剤」と呼ばれます。化学療法は通常、外部放射線療法の期間中、週に1回点滴で投与されます。
治療中のサポート
子宮頸がんに罹患した人やその家族の多くは、短期的および長期的な健康状態やがんの再発リスクを心配しています。
治療終了後も何年も心配し続ける可能性があります。
家族や医療チームと率直に正直に話し合うことが重要です。家族、パートナー、友人を医師の診察に連れて行くことで恩恵を受ける人は多くいます。
こうした人は選択肢を理解し、重要な質問をし、メモを取り、サポートされていると感じる手助けをしてくれます。
子宮頸がんの予後
がん患者さんは一人ひとり異なり、個人が将来何を期待すべきかを予測することは困難です。
早期の子宮頸がんはほとんどの場合、治癒する可能性が高くなります。治癒の可能性について議論する場合、これらの数字は平均値を表しており、必ずしもあなたに何が起こるかを予測するものではないことを覚えておくことが重要です。
標準的な治療を受けた早期子宮頸がん患者の生存率は優れています。
がんの最も早期段階 (ステージIA) の患者の場合、診断後 5年で約95パーセントが生存しています。
これは、死因が必ずしもがんに関連しているわけではないものの、5パーセントが死亡したことを意味します。
がんがやや大きい (ステージIB1、つまりがんが子宮頸部に限定され、2cm未満) 患者の場合、診断後5年で約90パーセントが生存しています。
がんがリンパ節に転移している場合は、がんの再発や、他の臓器に転移して生命を脅かす可能性が高くなります。
子宮頸がんのフォローアップ
モニタリングー子宮頸がんの治療後は、定期的なフォローアップ検査と診察が推奨されます。
研究結果と専門家グループの推奨に基づき、子宮頸がんのフォローアップに対する当院の一般的なアプローチは次のとおりです。
●2年間は3~4か月ごとに、3~5年目は 6か月ごとに、その後は毎年、入念な身体検査を実施します。
治療後の性的な問題
子宮頸がんの治療後の変化には、腟の短縮や狭小化、腟の潤滑の低下などがあります。
さらに、治療前に閉経を迎えていない場合は、骨盤への放射線治療、卵巣の外科的除去、または化学療法の結果として、閉経後(つまり、月経がなくなり、卵巣の機能もなくなる)になることがあります。これらの身体的変化は、性交時の痛み、腟の狭小化や短縮による性交の困難、セックスへの興味の欠如、オーガズムの困難につながる可能性があるため、性的満足度に影響します。このようなことが起こった場合、助けになる治療法があります。
性交中に腟保湿剤や潤滑剤を使用すると、これらの厄介な症状の一部を軽減できます。
医師は、症状の一部を緩和するためにホルモン療法の使用についても話し合うことがあります。
ただし、これは診断時の年齢やその他の要因によって異なります。
緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケアは、がんに伴う心と体、社会的なつらさを和らげます。
がんと診断されたときから始まり、がんの治療とともに、つらさを感じるときにはいつでも受けることができます。
なお、支持療法とは、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くするための予防、治療およびケアのことを指します。
本人にしかわからないつらさについても、積極的に主治医や看護師などの医療スタッフへ伝えましょう。
リハビリテーション
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。
そこで、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。
日常生活の中でできるトレーニングについて、医師に確認しましょう。
詳細情報の入手先
あなたの医療問題に関する質問や懸念事項についての最良の情報源は、あなたの主治医です。
免責事項:この一般情報は、診断、治療、および/または投薬に関する情報の限定的な要約です。
包括的なものではなく、ご自身が潜在的な診断および治療オプションを理解または評価するためのツールとして使用してください。
特定の患者に当てはまる可能性のある病状、治療、投薬、副作用、またはリスクに関するすべての情報が含まれているわけではありません。
患者さんは、投薬の使用に関するリスクや利点など、健康、医療上の質問、および治療オプションに関する完全な情報を得るために、主治医に相談する必要があります。この情報は、特定の患者さんの治療に安全、有効、または承認されている治療法または投薬を推奨するものではありません。
参考文献
2. UpToDate: Patient education: Endometrial cancer treatment after surgery (Beyond the Basics)
受診方法
婦人科をご受診ください。
医療機関からの紹介についてはこちらをご覧ください。
