重要なお知らせ
子宮体がん
目次
- 子宮体がんとは
- 危険因子
- 症状
- 診断
- ステージ分類
- 子宮体がんの組織型、グレードと術後再発リスク分類
- 治療法選択
- 妊娠や出産について
- 他のがんのリスク
- 予後因子
- 子宮体がん術後の個別化治療
- フォローアップ
- 治療後の問題
- 緩和ケア/支持療法
- リハビリテーション
- 詳細情報の入手先
- 受診方法
子宮体がんとは
毎年、およそ1万8千人の日本人が子宮体がんを発症します。
幸いなことに、ほとんどの人は早期段階(がんが子宮外に広がる前)で診断され、通常は手術だけで病気を治すことができます。
子宮体がんは子宮がんの一種で、子宮の内膜に発生します。子宮は膀胱と直腸の間に位置する洋ナシ形の臓器です。
子宮の内側は2層構造になっており、薄い内側の層は子宮内膜と呼ばれます。
厚い外側の層は筋肉で構成されており、子宮筋層と呼ばれます。
まだ閉経していない人の場合、子宮内膜は妊娠に備えて毎月厚くなります。妊娠しない場合は、月経中に子宮内膜が剥がれます。
閉経後(月経がなくなる時期)には、子宮内膜の成長と剥がれは通常止まります。子宮体がんの人では、子宮内膜に異常な細胞が発生します。
子宮体がんはどの年齢でも発症する可能性がありますが、閉経した人に多く見られます。
子宮体がんの危険因子
子宮体がんは、臨床病理学的特徴とリスク因子が異なる 2 つの主要なタイプに大別されます。
このセクションでは、子宮体がんの大部分 (80%) を占めるグレード 1 および 2 の類内膜がんのリスク因子について説明します。
このタイプの腫瘍は、エストロゲン※によって刺激され、典型的には子宮内膜増殖症が先行し、通常はステージが低く、予後が良好です。
ほとんどの専門家は、類内膜がんの発症経路における原因としてエストロゲンに注目していますが、プロゲステロン※への曝露の欠如も同様に重要であると考えられます。肥満の増加、更年期ホルモン療法におけるプロゲステロン使用減少、生殖行動の変化が、これらの腫瘍の有病率の増加の原因であると考えられます。
※エストロゲン(卵胞ホルモン):子宮内膜を厚くする作用
※プロゲステロン(黄体ホルモン):子宮内膜を安定・維持する作用。
妊娠が起こらなかった場合、分泌量は約2週間で減少していき子宮内膜が剥がれ落ちます。
外因性の危険因子
- 拮抗しないエストロゲン療法(ホルモン補充療法)
子宮のある患者では、プロゲステロンの同時投与なしに全身エストロゲン療法(経口、経皮パッチなど)を行うと、子宮内膜異型増殖症(子宮体がんの前がん病変)および子宮体がんを発症するリスクが著しく増加します。 - タモキシフェン
タモキシフェンは選択的エストロゲン受容体モジュレーター(SERM)であり、個々の標的臓器と血清エストロゲンの循環レベルに応じて、アゴニスト(作動剤)とアンタゴニスト(拮抗剤)の両方の特性を備えています。子宮内膜組織では、閉経後患者(エストロゲンレベルが低い)ではエストロゲンアゴニストとして作用し、閉経前患者(エストロゲンレベルが高い)ではエストロゲンアンタゴニストとして作用します。
その結果、タモキシフェンの使用は閉経後患者の子宮体がんのリスクを高めます。
内因性の危険因子
- 慢性無排卵
慢性無排卵の患者はエストロゲンを産生し続けますが、周期的ではありません。
その結果、正常な子宮内膜のターンオーバーは起こらず、十分なプロゲステロン分泌がないままで慢性的にエストロゲンが相対的に過剰分泌されると、子宮内膜の増殖が継続し、子宮内膜増殖症につながる可能性があります。
この状況は排卵が少なくなる閉経移行期と多嚢胞性卵巣症候群 (PCOS)で起こるため、子宮内膜増殖症と子宮体がんの発症リスクが高まります。 - 肥満
肥満患者は、内因性エストロゲン濃度が高く、内因性エストロゲンは脂肪組織で発生します。
肥満患者は、性ホルモン結合グロブリンの循環レベルが低いこと(ステロイドホルモン活性の増加につながる)、インスリン様成長因子とその結合タンパク質の濃度の変化、インスリン抵抗性も有する可能性があり、これらすべてが肥満患者の子宮体がんのリスク増加に寄与している可能性があります。これらの代謝異常のない患者(つまり、肥満だが代謝的に健康な患者)も子宮体がんのリスクが高いようです。 - エストロゲン分泌腫瘍
卵巣成人型顆粒膜細胞腫は、子宮内膜増殖症や子宮体がんと関連している可能性が最も高い腫瘍です。
これらの腫瘍の患者では、子宮内膜増殖症が25~50%、子宮体がんが5~10%に検出されます。 - 早期初潮と遅い閉経
いくつかの研究では、初潮年齢が早いことが子宮体がんの危険因子であるとされています。
遅い閉経は、この疾患のリスク増加と一貫して関連しているわけではありません。
根本的なメカニズムは、エストロゲン刺激への曝露期間が長いことにあると考えられます。
遺伝的な危険因子
- リンチ症候群
リンチ症候群(遺伝性非ポリポーシス大腸がん)は、DNAミスマッチ修復遺伝子の1つに生殖細胞系列の変異が起こることで起こる常染色体顕性疾患です。リンチ症候群の患者は、子宮体がんを発症する生涯リスクが最大71%と一般人口の2.7%と比較して高く、子宮体がん患者全体の2~5%を占めています - 月経が続いている人の場合、異常出血とは月経期間以外の出血または月経時の出血量が多いことを指します。
- 閉経を経験した人の場合、たとえ少量の出血であっても、腟出血は異常とみなされます。これは特に、閉経期ホルモン療法(ほてりや腟の乾燥などの症状を緩和するために処方されることが多いホルモン)を受けていない人に当てはまります。
- がんが子宮の筋壁にどの程度深く侵入しているか
- がんが他の臓器に転移している兆候があるかどうか(身体検査、腹部および骨盤のMRI検査、CT検査、またはその他の画像検査に基づいて判断されます)
- 2年間は3~4か月ごとに、3~5年目は6か月ごとに、その後は毎年、入念な身体検査を実施します。
- 神経障害
抗がん剤の神経学的合併症は、神経系への直接的な毒性作用、または間接的に薬剤誘発性の代謝異常や脳血管障害から生じる可能性があります。カルボプラチンでは末梢神経障害や中枢神経毒性はまれですが、パクリタキセルは患者の最大14%に近位筋に影響を与える重篤な(グレード3/4)運動神経障害を引き起こす可能性があります。 - 疲労
化学療法は、主な副作用として、または早期閉経、既存の精神疾患の悪化、ドキソルビシンに関連する心不全などの他の副作用との相互作用によって、がん関連疲労の発生に直接関係しています。
子宮体がんの症状
子宮体がんの最も一般的な兆候は異常な性器出血です。
更年期ホルモン療法を受けている人は、治療開始から数か月以内に腟出血が起こることがよくあります。
ただし、ホルモン療法を受けているのに出血がある場合は、医師または看護師に相談してください。
子宮体がんの診断
異常な腟出血がある場合、医療提供者は子宮体がんの検査を勧める場合があります。最も一般的に行われる検査には以下のものがあります。
細胞診
腟から子宮内に細いチューブやブラシのような器具を挿入して、子宮内膜を軽くこすって細胞を少し採取し、異型細胞(細胞のかたちが正常ではなく、がんの可能性がある細胞)があるかどうかを顕微鏡で調べます。この検査で異型細胞が見つかった場合には組織診を行い、がんかどうかを確定します。細胞を採取する際、個人差はありますが、チクッとした痛みを感じる場合があります。
また、検査のあとに数日間、おりものが茶色っぽくなったり、出血したりすることがあります。
組織診
細胞診で異常があった場合に、がんかどうかを確定させる目的で行う検査です。
子宮体がんの可能性が高いなどの場合には、はじめから組織診を行うこともあります。
細いスプーンやチューブのような形をした器具を使って子宮内膜から細胞のかたまりを掻き取り、顕微鏡でさらに詳しく調べます。
子宮内膜の全面を採取する場合は、痛みを伴うので麻酔をかけて行います。
この検査で子宮体がんかどうかを確定し、がんであった場合、組織型(がんの種類)とグレード(がんの悪性度)を診断します。
内診・直腸診
内診では、医師が腟に指を入れ、もう片方の手は下腹部にあて、両方の手で挟みながら子宮の位置や大きさ、形、硬さに加えて、周囲の組織と癒着がないかなども調べます。直腸診をすることもあり、直腸やその周囲に異常がないかを、肛門から指を入れて調べます。
超音波断層法検査(エコー検査)
体の表面にあてた器具から超音波を出し、臓器で反射した超音波の様子を画像にして調べる検査です。
がんと周囲の臓器との位置関係を調べます。子宮体がんでは主に、超音波を発する器具を腟に入れて子宮体部の中の様子を調べる経腟超音波検査をします。経腟超音波検査では、おなかに器具を当てて子宮の様子を調べる経腹超音波検査よりも器具が子宮に近いため、はっきりとした画像が得られます。
CT検査・MRI検査
CT検査は、X線を使って体の内部の様子を画像にして調べる検査です。MRI検査では磁気を使います。
CTやMRIを使った検査では、リンパ節、付属器(卵巣・卵管)、膀胱や直腸などの隣接する臓器、肺や肝臓などの離れた臓器への転移があるかどうかを調べます。
特にMRI検査では、がんが子宮の筋肉にどの程度まで入り込んでいるか、卵巣に病変があるかどうかも調べることができます。
また、CT検査やMRI検査ではリンパ節転移や遠隔転移の有無の判断が難しい場合は、CT検査とPET検査を併用したPET-CT検査を補助的に活用することがあります。
腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過や治療の効果をみることを目的に行います。
腫瘍マーカーとは、がんの種類によって特徴的に作られるタンパク質などの物質です。がん細胞やがん細胞に反応した細胞によって作られます。
しかし、腫瘍マーカーの値の変化だけでは、がんの有無やがんが進行しているかどうかは確定できません。
また、がんがあっても腫瘍マーカーの値が高くならないこともあります。
子宮体がんでは、現在のところ、診断や治療効果の判定に使用できるような、特定の腫瘍マーカーはありません。
子宮体がんのステージ分類
子宮体がんと診断されたら、次のステップはステージを決定することです。
ステージとは、がんの進行度を表すシステムです。子宮体がんのステージは、以下の基準に基づいて決定されます。
子宮体がんのステージは、ステージ I (がんが子宮内膜を越えて浸潤していない状態) からステージ IV (がんが肝臓などの離れた臓器に転移している状態) まであります。一般的に、ステージが低いがんはステージが高いがんよりも悪性度が低く、治療の必要性も少なくなります。
子宮体がんではまず手術を行い、手術で摘出した組織を調べ、がんがどこまで広がっているかを確認して進行期を決定します(表1)。
なお、手術によって決定した進行期は、手術の前にCT検査やMRI検査、PET/CT検査などの画像診断から推定された進行期とは、一致しないことがあります。
表1 子宮体がんの進行期分類(日産婦2011、FIGO2008)
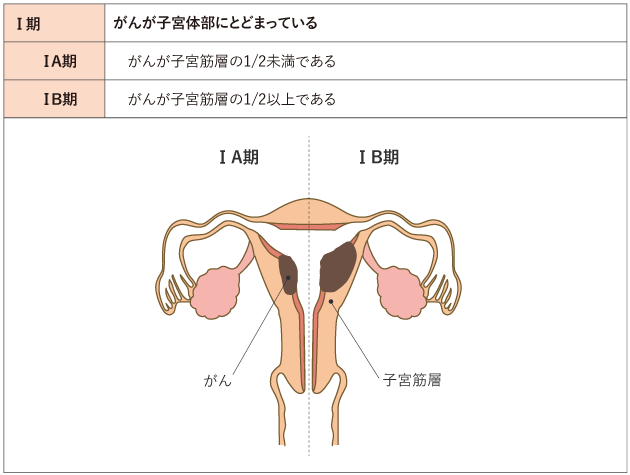
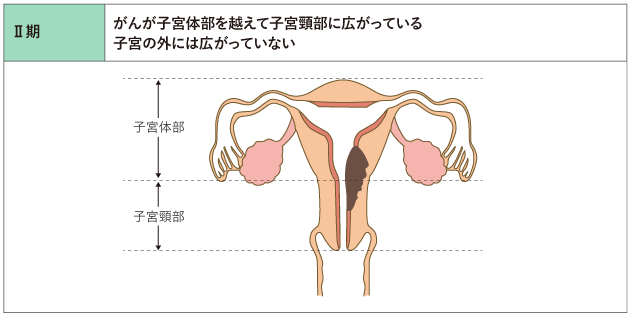
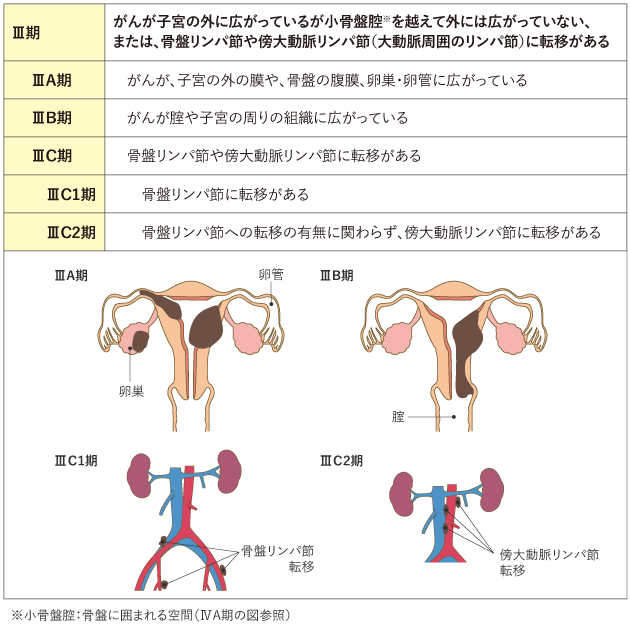
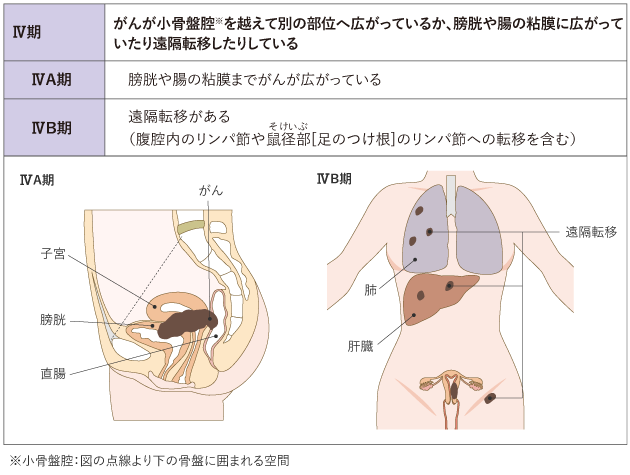
がん情報サービスが日本産科婦人科学会・日本病理学会編.子宮体がん取扱い規約 病理編 第5版.2022年,金原出版.
日本婦人科腫瘍学会編.患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン 第3版.2023年,金原出版.より作成
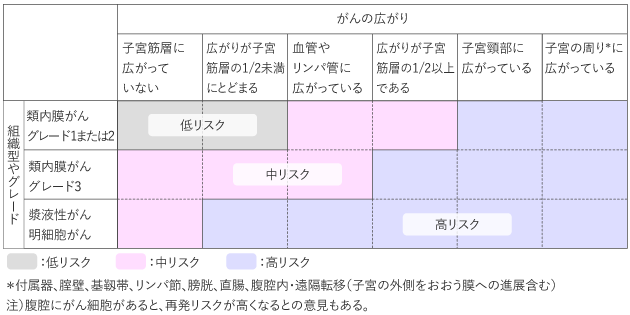
子宮体がんの組織型、グレードと術後再発リスク分類
子宮体がんの性質は、組織型(がんの種類)やグレード(がんの悪性度)で決まります。
手術後に、手術で採取したがんの組織型やグレードとがんの広がりの程度から、術後の再発リスクを予測します。
組織型
子宮体がんは、顕微鏡下でのがんの組織の見え方によって、いくつかの組織型に分類されます。
主な組織型として、類内膜がん、漿液性がん、明細胞がんなどがあり、組織型により予後が異なることが分かっています。
そのほか、まれにがん肉腫などがあります。
グレード(G)
グレードは、がんの悪性度の高さを示すものです。類内膜がんは、悪性度の低い順にグレード1(G1)、グレード2(G2)、グレード3(G3)に分けられます。
漿液性がんと明細胞がんは悪性度が高く、一般的にグレード分類は行われません。
術後再発リスク分類
子宮体がんでは、一般的にまず手術を行い、がんが再発しやすいかどうかの再発リスクを術後に調べます。
子宮体がんは、組織型やグレードにより、予後のよい順に「類内膜がんでグレードが1または2」「類内膜がんでグレード3」「漿液性がん・明細胞がん」に分けられます。手術後には、この組織型とグレードによる分類(図1縦軸)とがんの広がり(図1横軸)から、再発リスクを低、中、高のいずれかに分類し、術後の治療方針を決めていきます。
図1 術後再発リスク分類
がん情報サービスが日本婦人科腫瘍学会編.
子宮体がん治療ガイドライン2023年版.2023年,金原出版.より作成
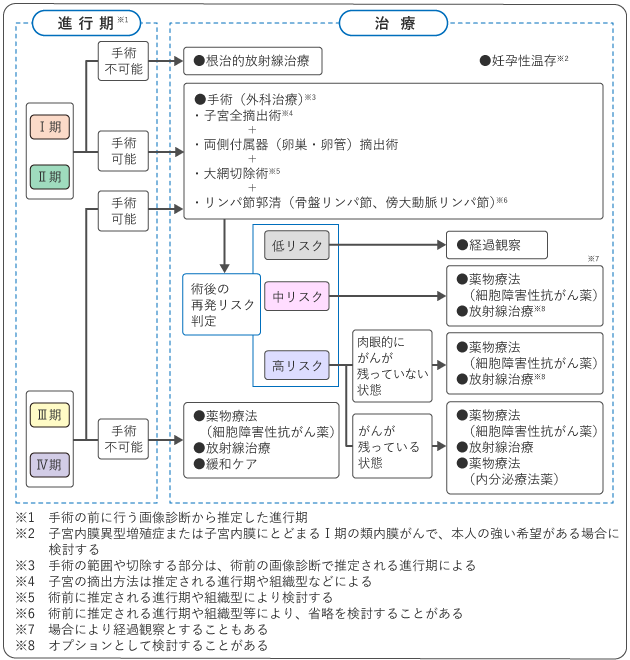
子宮体がんの治療法選択
子宮体がんの治療では、手術が可能であれば、子宮と両側の付属器(卵巣・卵管)を取り除く手術を行うことが基本です。
手術後の治療は、がんの進行の程度や術後再発リスク分類に応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。
図2は、子宮体がんの標準治療を示したものです。担当医と治療方針について話し合うときの参考にしてください。
なお、担当医から複数の治療法を提案されることもあります。治療を選ぶにあたって分からないことは、まず担当医に確認することが大切です。
図2 子宮体がんの治療の選択
がん情報サービスが日本婦人科腫瘍学会編.
子宮体がん治療ガイドライン2023年版.2023年,金原出版.より作成
妊娠や出産について
子宮体がんの標準治療は、子宮と卵巣・卵管の摘出です。
しかし、一定の条件を満たした場合には、子宮や卵巣・卵管を残し、将来の妊娠の可能性を残すことができる場合があります。
その条件とは、子宮内膜異型増殖症(子宮体がんの前がん病変)、またはがんが子宮内膜にとどまっているグレード1の類内膜がんの場合です。
いずれの場合も子宮内膜の組織全体を採取して、条件にあてはまるかよく確認します。
この条件にあてはまり、将来子どもをもつことを強く希望している場合には、妊孕性を温存すること(妊娠するための力を保つこと)が選択肢となる場合があります。子宮体がんの場合は、黄体ホルモン療法と呼ばれる薬物療法を行い、子宮と卵巣・卵管を残します。ただし、妊孕性温存治療では、将来の妊娠の可能性を残すため、通常であれば切除する部分を残すことになりますので、再発などのリスクを考慮しなければなりません。
また、黄体ホルモン療法では、脳梗塞、心筋梗塞、肺塞栓症などの重篤な血栓症などが起こる可能性もあります。妊孕性温存治療を検討するときには、がんの状態や再発、合併症などのリスクについて十分理解した上で、自分の希望を伝えて、担当医とよく相談することが必要です。
他のがんのリスク
子宮体がん患者の中には、リンチ症候群と呼ばれる状態になるリスクがある人もいます。
これは、子宮体がん、卵巣がん、大腸がんなど、さまざまな種類のがんのリスクを高める遺伝性疾患です。
子宮体がんを患っている場合は、リンチ症候群の検査を受ける必要があるかどうか、医師に相談してください。
腫瘍に特定の高リスクの顕微鏡的特徴が見られる人、50歳未満で子宮体がんを発症した人、および懸念されるがんの既往歴または家族歴がある人は、リンチ症候群の遺伝カウンセリングと検査を受けるように勧められるべきです。
検査の結果、リンチ症候群であることが判明した場合は、定期的にリンチ関連がんの検査を受けることになります。
子宮体がんの予後因子
がん患者は一人ひとり異なり、個人が将来何を期待すべきかを予測することは困難です。早期の子宮体がんは、治癒する可能性が高くなります。
治癒の可能性について議論する場合、これらの数字は平均値を表しており、必ずしもあなたに何が起こるかを予測するものではないことを覚えておくことが重要です。
ステージと組織型
子宮体がんの予後は、主にステージと組織型(グレードと組織学的サブタイプの両方を含む)によって決まります。
幸いなことに、子宮体がんの患者のほとんどは、大部分が類内膜がんであり、早期段階の病気であるため、予後は良好です。
一般的に、限局したがんの5年生存率は約95%、局所進展のがんでは70%、遠隔転移では18%です。
リンパ管侵襲
リンパ管侵襲(LVSI)の存在は、リンパ節転移および疾患再発の独立した危険因子です。
これは、がんの再発リスク分類と補助療法の選択の両方に影響します。
分子因子
予後に影響を及ぼす分子因子には、DNAポリメラーゼイプシロン(POLE)変異サブタイプ(POLE mut)、ミスマッチ修復欠損(dMMR)、特異的分子プロファイルなし(NSMP)、p53異常(p53abn)、およびヒト上皮成長因子受容体2(HER2 )に関連する変異が含まれます。
(2024年現在、初期がんの保険診療範囲内では分子検査へのアクセスはできませんが、このような分子因子は早期子宮内膜がんのステージアップまたはステージダウンに使用でき、予後を予測するのに役立つ可能性があります。)
子宮体がん術後の個別化治療
日本では子宮体がんの術後補助療法として化学療法が主流となっていますが、国際的には分子分類や再発リスクに応じて、放射線治療を活用する流れが広がっています。
当院では、国際的な流れを踏まえ、放射線治療を中心とした治療方法を提案し、髪の毛の脱毛による心理的負担や、仕事・育児・介護など日常生活との両立に配慮した治療を目指します。治療の詳細についてはこちらをご覧ください。
子宮体がんのフォローアップ
モニタリング
子宮体がんの治療後は、定期的なフォローアップ検査と診察が推奨されます。
研究結果と専門家グループの推奨に基づき、子宮体がんのフォローアップに対する当院の一般的なアプローチは次のとおりです。
子宮体がんの治療後の問題
治療後の性的な問題
子宮体がんの治療後の変化には、腟の短縮や狭小化、腟の潤滑の低下などがあります。さらに、治療前に閉経を迎えていない場合は、骨盤への放射線治療、卵巣の外科的除去、または化学療法の結果として、閉経後(つまり、月経がなくなり、卵巣の機能もなくなる)になることがあります。
これらの身体的変化は、性交時の痛み、腟の狭小化や短縮による性交の困難、セックスへの興味の欠如、オーガズムの困難につながる可能性があるため、性的満足度に影響します。このようなことが起こった場合、助けになる治療法があります。
性交中に腟保湿剤や潤滑剤を使用すると、これらの厄介な症状の一部を軽減できます。
医師は、症状の一部を緩和するためにホルモン療法の使用についても話し合うことがあります。ただし、これは診断時の年齢やその他の要因によって異なります。
更年期症状
子宮体がんの大半は閉経後患者に診断されますが、25%は閉経前患者に発生します。
子宮体がんの外科的治療により、患者は閉経後となり、それに伴うさまざまな症状や副作用を経験することになります。
子宮体がんの治療を受けた患者は、新たな更年期症状(血管運動症状、腟萎縮など)を経験するか、または更年期症状が継続する場合があります。
子宮体がんはホルモン依存性がんであるため、若年の再発低リスク疾患の患者に対しては、長期的な健康への影響のリスクを軽減する可能性があるエストロゲン補充療法を第一選択療法として実施すべきですが、中等度リスクまたは高リスクの患者の場合、更年期症状に対する非ホルモン介入が好ましいと考えられます。
利用可能な治療法のうち、研究ではプロゲスチンが子宮体がん生存者に対して安全かつ有効であると示唆されています。さらに、選択的セロトニン再取り込み阻害薬、セロトニン/ノルエピネフリン再取り込み阻害薬、抗てんかん薬(ガバペンチンおよびプレガバリン)、クロニジンなどの非ホルモン療法も安全です(いずれも保険適応外)。その他の介入には、漢方、ヨガ、催眠術、リラクゼーショントレーニング/整調呼吸法、鍼治療、マインドフルネスストレス軽減法(MBSR)、認知行動療法(CBT)などがあります。
リンパ浮腫
子宮体がんの治療において、体格指数(BMI)の上昇と補助的放射線療法の使用が、リンパ浮腫の有病率の上昇と関連しています。
リンパ浮腫は下肢浮腫として現れることが最も多いが、下肢の重さ、不快感、または痛みとして現れることもある。理学療法士によるリハビリが生活の質を改善する可能性がある。
化学療法に関連する毒性
子宮内膜がんの治療に使用される薬剤には、カルボプラチン、パクリタキセル、ドキソルビシンなどがあります。
ほとんどの患者は治療で良好な結果が得られますが、これら 3 つの薬剤はいずれも、神経毒性や疲労など、治療終了後も持続する可能性のある長引く毒性を伴います。
緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケアは、がんに伴う心と体、社会的なつらさを和らげます。
がんと診断されたときから始まり、がんの治療とともに、つらさを感じるときにはいつでも受けることができます。
なお、支持療法とは、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くするための予防、治療およびケアのことを指します。
本人にしかわからないつらさについても、積極的に主治医や看護師などの医療スタッフへ伝えましょう。
リハビリテーション
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師に確認しましょう。
詳細情報の入手先
あなたの医療問題に関する質問や懸念事項についての最良の情報源は、あなたの主治医です。
免責事項:この一般情報は、診断、治療、および/または投薬に関する情報の限定的な要約です。
包括的なものではなく、ご自身が潜在的な診断および治療オプションを理解または評価するためのツールとして使用してください。
特定の患者に当てはまる可能性のある病状、治療、投薬、副作用、またはリスクに関するすべての情報が含まれているわけではありません。
患者さんは、投薬の使用に関するリスクや利点など、健康、医療上の質問、および治療オプションに関する完全な情報を得るために、主治医に相談する必要があります。この情報は、特定の患者さんの治療に安全、有効、または承認されている治療法または投薬を推奨するものではありません。
参考文献
2. UpToDate: Patient education: Endometrial cancer treatment after surgery (Beyond the Basics)
受診方法
婦人科をご受診ください。
医療機関からの紹介についてはこちらをご覧ください。
